Grzybica jamy ustnej to stosunkowo częsta przypadłość, szczególnie wśród dzieci i pacjentów przewlekle chorych. Jak objawia się to schorzenie? Czy białe naloty na śluzówce jamy ustnej to zawsze grzybica? Na czym polega diagnostyka i leczenie grzybicy jamy ustnej? Przeczytaj poniższy artykuł i dowiedz się więcej na temat kandydozy jamy ustnej.
Spis treści:
- Co to jest kandydoza jamy ustnej?
- Jak wygląda grzybica jamy ustnej?
- Przyczyny grzybicy jamy ustnej
- Kandydoza jamy ustnej – jakie daje objawy?
- Grzybica jamy ustnej u dzieci
- Diagnostyka grzybicy jamy ustnej
- Jak leczyć grzybicę jamy ustnej?
- Grzybica jamy ustnej: odpowiedzi na najczęstsze pytania (FAQ)
Co to jest kandydoza jamy ustnej?
Kandydoza jamy ustnej (w klasyfikacji ICD-10 oznaczona kodem B37.0) to stan zapalny błony śluzowej jamy ustnej i/lub języka wywołany przez drożdżaki z rodzaju Candida. Za przypadłość tę najczęściej odpowiadają takie gatunki drożdżaków jak Candida albicans, Candida tropicalis, Candida glabrata, czy Candida parapsilosis. Grzyby te mogą występować w obrębie jamy ustnej i nie wywoływać objawów chorobowych. Szacuje się, że u około 30-55% dorosłych pacjentów, grzyby z rodzaju Candida są obecne w jamie ustnej jako gatunki komensalne, nie prowadząc do pojawienia się symptomów grzybicy. W pewnych warunkach może dojść jednak do ich nadmiernego namnażania się, co prowadzi do rozwoju grzybicy jamy ustnej.
Należy jednak wiedzieć, że grzybica jamy ustnej może być wywoływana nie tylko przez drożdżaki, ale również przez inne rodzaje grzybów, w tym na przykład grzyby z rodzaju Mucoraceae i Aspergillaceae. W tym przypadku grzybicy jamy ustnej towarzyszy zazwyczaj również grzybica zatok przynosowych.
Grzybica wywołana przez inne gatunki, niż grzyby z rodzaju Candida nie powinna być nazywana kandydozą. Słowo kandydoza jest bowiem zarezerwowane dla infekcji wywołanych właśnie przez grzyby z rodzaju Candida (jest więc sformułowaniem o węższym znaczeniu niż grzybica).
Warto mieć świadomość, że kandydoza jamy ustnej jest zaliczana do zakażeń oportunistycznych, a więc takich, które rozwijają się u pacjentów z obniżoną odpornością. Czynniki sprzyjające kandydozie jamy ustnej zostaną omówione w kolejnych akapitach tego artykułu.
>> Warto wiedzieć więcej: Wygląd języka a choroby. Jakie zmiany na języku powinny niepokoić?
Jak wygląda grzybica jamy ustnej?
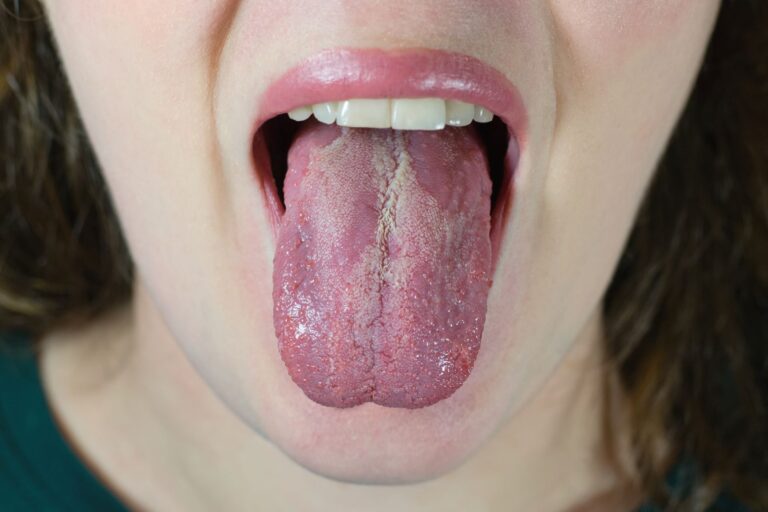
Grzybica jamy ustnej manifestuje się najczęściej jako obecność białawych nalotów na błonie śluzowej policzków, ale również w obrębie dziąseł, języka i kątów ust. Naloty te swoim wyglądem przypominają ścięte mleko i są utworzone przez złuszczone komórki błony śluzowej oraz strzępki grzybni. Białawe naloty można dość łatwo usunąć poprzez pocieranie z wykorzystaniem jałowej gazy. Pozwala to na wstępne zróżnicowanie tego stanu chorobowego z innymi przypadłościami, na przykład z leukoplakią. Jest to bardzo ważne, ponieważ leukoplakia jest znacznie poważniejszym stanem klinicznym, zaliczanym do stanów przednowotworowych.
>> Przeczytaj także: Biały nalot na języku – co może oznaczać?
Przyczyny grzybicy jamy ustnej
Bezpośrednią przyczyną pojawienia się objawów grzybicy jamy ustnej jest nadmierny rozrost grzybów, najczęściej wspomnianych już drożdżaków z rodzaju Candida. Do rozrostu grzybów predysponują takie czynniki jak na przykład:
- starszy wiek,
- okres noworodkowy i niemowlęcy,
- okres ciąży,
- zaburzenia hormonalne, w tym niedoczynność tarczycy i nadczynność przytarczyc,
- niedożywienie, niedobory witaminowe,
- niedobory makro i mikroelementów, w tym niedobór żelaza,
- nieprawidłowa higiena jamy ustnej,
- choroby przewlekłe, w tym cukrzyca,
- niedobory odporności, w tym również zakażenie wirusem HIV,
- leczenie onkologiczne, w tym radioterapia i chemioterapia,
- zaburzenia funkcjonowania ślinianek,
- stan po przeszczepie narządów,
- przyjmowanie przewlekle leków immunosupresyjnych, w tym przewlekła sterydoterapia,
- przewlekłe stosowanie wziewnych kortykosteroidów,
- długotrwała antybiotykoterapia,
- dieta bogata w węglowodany,
- nieprawidłowo dopasowane protezy zębowe.
Kandydoza jamy ustnej – jakie daje objawy?
Warto wspomnieć, że grzybica jamy ustnej może występować w kilku rodzajach, które mogą się różnić obrazem klinicznym. Wyróżnia się przede wszystkim:
- grzybicę rzekomobłoniastą – która manifestuje się opisywanymi już w poprzednich akapitach białawymi nalotami na błonie śluzowej,
- ostrą grzybicę rumieniową (zanikową) – w jej obrazie klinicznym dominują czerwone plamy, a niekiedy również nadżerki i pęknięcia, skutkujące dolegliwościami bólowymi, grzybica rumieniowa często jest konsekwencją długotrwałej antybiotykoterapii,
- przewlekłą grzybicę rumieniową (zanikową) – odmiana ta najczęściej jest związana z nieodpowiednio dobranymi protezami zębowymi, a w jej obrazie klinicznym poza rumieniowymi plamami obserwuje się również wyraźne ścieńczenie nabłonka śluzówki. Zmiany na błonie śluzowej dotyczą tych miejsc, gdzie występuje kontakt z protezami,
- kątowe zapalenie czerwieni wargowej – w tym przypadku zmiany rumieniowe, złuszczanie i niekiedy również pęknięcia obserwuje się w kątach ust, co potocznie określane jest mianem zajadów, kątowe zapalenie czerwieni wargowej często towarzyszy kandydozie jamy ustnej,
- romboidalne zapalenie środkowej części języka – odmiana ta jest związana z przewlekłą infekcją wywołaną przez drożdżaki z rodzaju Candida, przypadłość ta wiąże się obecnością w środkowo-grzbietowej części języka zanikowego lub przerostowego obszaru przypominającego romb.
>> Przeczytaj także: Spuchnięty język – co może oznaczać? Możliwe przyczyny obrzęku języka
Grzybica jamy ustnej u dzieci
Grzybica jamy ustnej może dotyczyć również populacji pediatrycznej, szczególnie noworodków i niemowląt. Ten stan kliniczny potocznie nazywane jest pleśniawkami. Nie można zapomnieć, że w populacji dziecięcej grzyby z rodzaju Candida również mogą być drobnoustrojami komensalnymi, wchodzącymi w skład mikrobiomu jamy ustnej. Stan ten dotyczy nawet 45-65% zdrowych niemowląt.
Do wystąpienia grzybicy jamy ustnej u dzieci predysponuje przede wszystkim:
- grzybica skóry w okolicy brodawki sutkowej matki karmiącej,
- sterydoterapia wziewna,
- kształtowanie się układu immunologicznego u dziecka.
Poza klasycznymi objawami grzybicy jamy ustnej, które zostały już wymienione, rodzice mogą podawać również problemy z karmieniem, a także zmniejszone łaknienie. Dziecko może być niespokojne i wykazywać problemy z zasypianiem.
Diagnostyka grzybicy jamy ustnej
Pierwszym krokiem w diagnostyce grzybicy jamy ustnej jest dokładnie przeprowadzony wywiad chorobowy oraz badanie przedmiotowe, nie tylko błon śluzowych, ale i skóry pacjenta. W celu określenia jaki gatunek grzyba odpowiada za prezentowane przez pacjenta objawy wykonuje się posiew materiału uzyskanego poprzez wymaz z błony śluzowej i hodowlę. Takie badanie pozwala nie tylko identyfikację patogenu, ale również na określenie jego wrażliwości na leki przeciwgrzybicze, co istotnie zwiększa szansę na powodzenie terapii (pozwala na to wykonanie mykogramu).
Warto podkreślić, że przed wykonaniem wymazu z jamy ustnej nie powinno się stosować miejscowych, jak i ogólnych leków przeciwgrzybiczych, ponieważ grozi to otrzymaniem fałszywie ujemnego wyniku badania mykologicznego.
Należy mieć świadomość, że wynik posiewu z jamy ustnej może być dodatni również u zdrowych pacjentów, ponieważ grzyby z rodzaju Candida są obecne w prawidłowym mikrobiomie jamy ustnej. Z tego powodu diagnostykę i leczenie powinno się przeprowadzać tylko u pacjentów prezentujących objawy grzybicy jamy ustnej.

Dostępne są również badania umożliwiające identyfikację materiału genetycznego grzybów z wykorzystaniem metod molekularnych. Procedury te wykonuje się przy podejrzeniu współistnienia grzybicy układowej. Dostępne są również metody wykrywające antygeny grzybów z rodzaju Candida w próbce krwi żylnej.
>> Dowiedz się więcej: Malinowy (truskawkowy) język – co może oznaczać? Możliwe przyczyny
Jak leczyć grzybicę jamy ustnej?
W terapii grzybicy jamy ustnej zastosowanie znajdują substancje przeciwgrzybicze stosowane zarówno miejscowo, jak ogólnie (doustnie, dożylnie). Sposób leczenia zależy od zaawansowania stanu klinicznego, a także schorzeń współistniejących.
W terapii grzybicy jamy ustnej wykorzystuje się między innymi:
- nystatynę w postaci zawiesiny – do pędzlowania jamy ustnej,
- mikonazol w postaci żelu,
- preparaty dostępne w postaci kremu – na przykład klotrimazol, czy ketokonazol, znajdują zastosowanie w terapii zapalenia kątów ust,
- flukonazol i itrakonazol – substancje te dostępne są w postaci tabletek,
- amfoterycyna B, kaspofungina – dostępne są w postaci dożylnej, stosowane w ciężkich postaciach choroby, o dużym ryzyku rozprzestrzenienia się infekcji.
Preparaty miejscowe najlepiej aplikować pomiędzy posiłkami, zwiększy to bowiem czas ich działania, a co za tym idzie skuteczność terapii.
Ponadto, pacjenci z grzybicą jamy ustnej w celu profilaktyki nawrotów choroby powinni:
- dbać o higienę jamy ustnej,
- poprawnie dobierać protezy zębowe,
- stosować dietę niskowęglowodanową,
- stosować antybiotyki zgodnie z zaleceniami lekarza,
- leczyć choroby przewlekłe, w tym cukrzycę,
- uzupełniać antybiotykoterapię odpowiednią probiotykoterapią.
Grzybica jamy ustnej: odpowiedzi na najczęstsze pytania (FAQ)
Grzybica jamy ustnej to częsta przypadłość. Nic więc dziwnego, że pociąga za sobą wiele pytań i wątpliwości. Poniżej odpowiedzi na pytania najczęściej zadawane przez pacjentów.
W różnicowaniu grzybicy jamy ustnej należy wziąć pod uwagę takie jednostki chorobowe jak:
– leukoplakia – jest to stan przednowotworowy, który istotnie zwiększa ryzyko wystąpienia raka płaskonabłonkowego jamy ustnej,
– liszaj płaski błon śluzowych – liszaj płaski błony śluzowej jamy ustnej manifestuje się jako drzewkowate, rozgałęzione zbielenia, pojawiające się najczęściej w linii zgryzu,
– pemfigoid pęcherzowy – jest to schorzenie należące do chorób pęcherzowych, które manifestuje się obecnością na skórze ciała dobrze napiętych pęcherzy, zmiany mogą występować w sposób izolowany na śluzówkach jamy ustnej, gdzie przyjmują postać bolących nadżerek.
Nieleczona lub nieprawidłowo leczona grzybica jamy ustnej może wiązać się z rozprzestrzenieniem się zakażenia na okoliczne tkanki, w tym gardło i przełyk, a u pacjentów z obniżoną odpornością również na odległe układy i narządy (kandydoza układowa). Z tego właśnie powodu grzybica jamy ustnej wymaga podjęcia odpowiedniej diagnostyki i terapii pod okiem lekarza.
Nieleczona grzybica jamy ustnej może ciągnąć się miesiącami, przechodząc w postać przewlekłą i rozprzestrzeniając się na kolejne obszary. W celu pozbycia się objawów klinicznych konieczne jest włączenie leczenia przeciwgrzybiczego.
Grzybica jamy ustnej jest schorzeniem infekcyjnym, więc istnieje ryzyko przeniesienia zakażenia – na przykład drogą pocałunków, czy kontaktów seksualnych. Jednak grzyby z rodzaju Candida są składnikiem flory fizjologicznej, co sprawia, że do rozwoju zakażenia w obrębie śluzówek konieczny jest również inny czynnik, na przykład obniżenie odporności. Najbardziej narażone są noworodki i niemowlęta, osoby starsze, a także przyjmujące leki immunosupresyjne.
– Kandydoza jamy ustnej to stan zapalny śluzówki jamy ustnej wywołany przez grzyby z rodzaju Candida.
– Najczęstsze objawy grzybicy jamy ustnej to białe naloty na śluzówce policzków, języka i dziąseł, które łatwo można usunąć mechanicznie, rzadziej występują zmiany rumieniowe lub zanikowe.
– W diagnostyce grzybicy jamy ustnej najważniejszą rolę odgrywa posiew materiału uzyskanego poprzez wymaz ze zmienionych chorobowo miejsc.
– Terapia kandydozy jamy ustnej polega na stosowaniu miejscowych, jak i ogólnych leków przeciwgrzybiczych, a także wyeliminowaniu czynników sprzyjających nawrotom infekcji.
Bibliografia
- R. Maleszka i inni, Leczenie powierzchownych zakażeń grzybiczych – rekomendacje ekspertów Sekcji Mikologicznej Polskiego Towarzystwa Dermatologicznego, Przegl Dermatol 2015, 102, 305–315,
- M. Szulc, Grzybicze zapalenie jamy ustnej, Medycyna po Dyplomie, 2020;11,
- M. Staniszewska i inni, Patogeneza i leczenie zakażeń Candida spp, Post Mikrobiol 2014;53(3):229-40.