Atopowe zapalenie skóry to jedna przypadłości dermatologicznych, która przebiega w sposób nawrotowy. Jakie są przyczyny atopowego zapalenia skóry? Czym charakteryzuje się obraz kliniczny AZS? Przeczytaj poniższy artykuł i dowiedz się więcej na temat atopowego zapalenia skóry.
Spis treści:
- Przyczyny atopowego zapalenia skóry (AZS) u dzieci
- Jak często rozwija się AZS u dzieci?
- Atopowe zapalenie skóry u dziecka: objawy
- Diagnostyka AZS u dzieci
- Co na atopowe zapalenie skóry u dziecka?
- Atopowe zapalenie skóry u dziecka: dieta i jej znaczenie
- Co po zakończeniu leczenia AZS u dziecka?
Przyczyny atopowego zapalenia skóry (AZS) u dzieci
Niestety nie jest znana jedna, konkretna przyczyna atopowego zapalenia skóry. Na wystąpienie tej choroby składają się zarówno czynniki genetyczne, immunologiczne i środowiskowe. Ważną rolę w patogenezie AZS odgrywa genetyka. Szacuje się, że dodatni wywiad rodzinny występuje nawet u 70% pacjentów z AZS.
Istotą choroby są zaburzenia budowy bariery naskórkowej, które sprawiają, że skóra pacjentów z atopowym zapaleniem skóry zaczyna przypominać nieszczelny mur. Uszkodzona bariera naskórkowa sprawia, że wgłąb skóry z łatwością mogą przenikać alergeny, które nasilają stan zapalny. Ponadto, do głębszych warstw skóry mogą wnikać drobnoustroje, co sprawia, że pacjenci z AZS są bardziej narażeni na infekcje skóry.
Należy mieć świadomość, że pewne czynniki sprzyjają pogorszeniu stanu skóry w przebiegu AZS. Zalicza się do nich:
- zmiany temperatur,
- narażenie na suche powietrze,
- nadmierne pocenie i przegrzewanie organizmu,
- narażenie na dym tytoniowy,
- stres,
- kontakt skóry z chlorem,
- narażenie na detergenty,
- infekcje – wirusowe, bakteryjne, grzybicze.
Jak często rozwija się AZS u dzieci?
AZS może rozwinąć się w każdym wieku, jednak istotnie częściej dotyka najmłodszych pacjentów. Szacuje się bowiem, że na pewnym etapie życia nawet 20% populacji pediatrycznej ujawnia objawy AZS. Jeśli chodzi o osoby dorosłe, na AZS choruje około 1-2% z nich. Schorzenie to często współwystępuje z innymi chorobami alergicznymi, w tym alergicznym nieżytem nosa, alergicznym zapaleniem spojówek, czy astmą alergiczną.
>> Przeczytaj także: Diagnostyka alergii u dzieci
Atopowe zapalenie skóry u dziecka: objawy
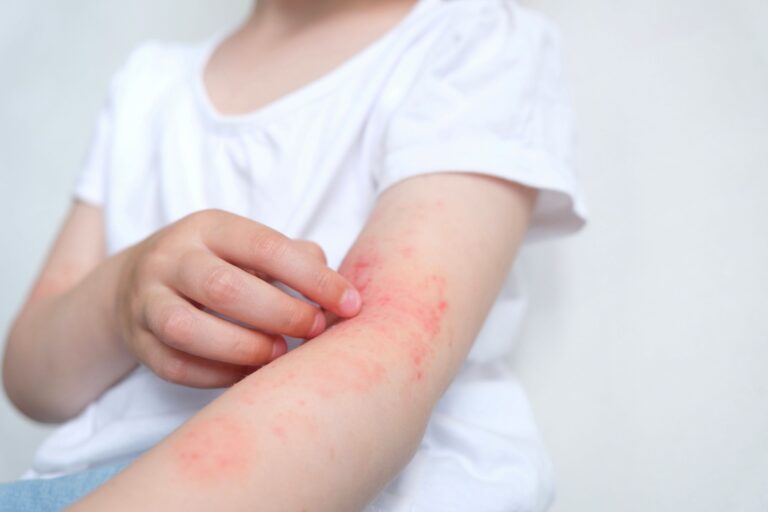
Główną manifestacją skórną AZS są zmiany wypryskowe o charakterze rumieniowo-złuszczającym. Lokalizacja, w jakiej pojawiają się zmiany skórne zależy przede wszystkim od wieku pacjenta. U niemowląt zmiany skórne ujawniają się głównie w obrębie twarzy, co określane jest mianem wyprysku niemowlęcego. Z kolei u dzieci starszych i osób dorosłych zmiany lokalizują się głównie w obrębie zgięć stawowych (łokciowych, podkolanowych), w okolicy nadgarstków i na grzbietach rąk. Należy mieć świadomość, że zmiany wypryskowe to nie jedyne symptomy atopowego zapalenia skóry. Na pierwszy plan wysuwa się również bardzo intensywny świąd skóry, który upośledza codzienne funkcjonowanie oraz zaburza sen.
Diagnostyka AZS u dzieci
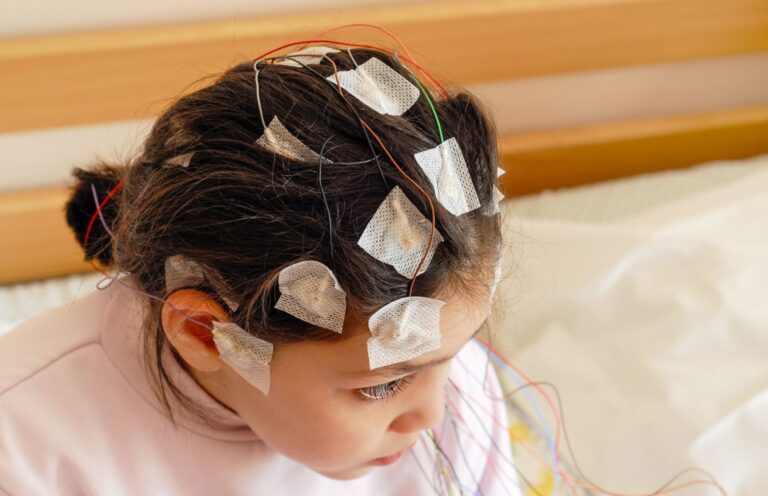
Atopowe zapalenia skóry rozpoznawane jest na podstawie obrazu klinicznego i obecności kryteriów Hanifina i Rajki. W klasycznej postaci atopowego zapalenia skóry nie jest konieczne wykonywanie biopsji skóry i badania histopatologicznego. Jednak jeśli manifestacja skórna nie jest typowa – konieczne jest wykonanie tej procedury.
Jednak jeżeli mamy do czynienia z pierwszą manifestacją atopowego zapalenia skóry w starszym wieku, to konieczne jest pobranie biopsji i wykonanie badania histopatologicznego. Ma to na celu wykluczenie chłoniaków skóry, które są poważnymi stanami dermatologicznymi i mogą niekiedy imitować AZS.
Kryteria diagnostyczne Hanifina i Rajki
W jaki sposób ustala się rozpoznanie AZS na podstawie kryteriów Hanifina i Rajki? Kryteria te dzieli się na większe i mniejsze. Do kryteriów większych zaliczamy między innymi:
- obecność świądu skóry,
- nawrotowy przebieg choroby,
- typowe umiejscowienie zmian skórnych,
- obecność atopii u pacjenta lub dodatni wywiad rodzinny w tym kierunku.
Kryteriów mniejszych jest znacznie więcej, zaliczamy do nich m. in. takie stany jak:
- wybitna suchość skóry,
- obecność dodatkowego fałdu skóry w okolicy powieki dolnej – co nazywane jest fałdem Dennie-Morgana,
- intensywny świąd skóry po spoceniu,
- obecność dodatkowego fałdu skórnego w obrębie szyi,
- zapalenie czerwieni wargowej,
- zasinienie wokół oczu,
- rogowacenie mieszkowe – a więc obecność drobnych, białawych grudek na skórze ciała,
- stan zapalny skóry wokół brodawek sutkowych,
- częstsze współistnienie schorzeń okulistycznych – w tym zaćmy, czy stożka rogówki.
Do postawienia rozpoznania AZS konieczne jest spełnienie co najmniej 3 z 4 kryteriów dużych oraz 3 kryteriów mniejszych.
Skórne testy punktowe
Badania alergologiczne pozwalają na identyfikację tych alergenów, które mogą być odpowiedzialne za nawroty w przebiegu AZS. W tym celu wykonuje się między innymi punktowe testy skórne, a także naskórkowe testy płatkowe. Skórne testy punktowe pozwalają na zidentyfikowanie alergii np. na pyłki roślin, sierść zwierząt, czy roztocze kurzu domowego. Testy te są wykonywane i interpretowane przez lekarza alergologa.
Atopowe zapalenie skóry u dzieci: badania laboratoryjne z krwi
Atopowe zapalenie skóry zazwyczaj nie wymaga wykonywania badań z krwi, jednak pomocniczo realizuje się niekiedy takie oznaczenia jak:
- stężenie IgE całkowitego,
- stężenie IgE swoistych,
- morfologia krwi obwodowej, stężenie białka CRP – np. przy rozległych nadkażeniach.
Jeżeli pacjent ma być zakwalifikowany do leczenia ogólnego (np. z wykorzystaniem cyklosporyny), konieczne jest wykonanie dodatkowych badań, w tym m. in. dwukrotne oznaczenie stężenia kreatyniny, wykonanie rozmazu krwi, czy badań w kierunku wirusowego zapalenia wątroby typu B i C.
Co na atopowe zapalenie skóry u dziecka?
Podstawą leczenia w przebiegu atopowego zapalenia skóry jest stosowanie emolientów, a więc dermokosmetyków, które uszczelniają uszkodzoną barierę naskórkową oraz ograniczają utratę wody.
Przy zaostrzeniach, poza emolientami stosuje się również inne substancje, w tym przede wszystkim:
- miejscowe preparaty sterydowe o różnej sile działania – w postaci kremów, maści, lotionów,
- sterydowe leki doustne – stosuje się je w krótkotrwałym, doraźnym leczeniu,
- miejscowe inhibitory kalcyneuryny (takrolimus, pimekrolimus) – można je stosować na te obszary skóry, gdzie przeciwwskazane jest nakładanie preparatów sterydowych (twarz, okolica płciowa),
- cyklosporynę – lek stosowany doustnie, który wykazuje działanie immunosupresyjne, a więc wyciszające układ immunologiczny,
- leczenie biologiczne – z wykorzystaniem takich substancji, jak dupilumab, baricytinib, czy upadacytynib.
Atopowe zapalenie skóry u dziecka: dieta i jej znaczenie
Atopowe zapalenie skóry nie wymaga eliminacji z diety konkretnych pokarmów. Jednak jeśli choroba współwystępuje z alergiami pokarmowymi, konieczne jest dostosowanie diety. Aby zidentyfikować alergię pokarmową należy wykonać odpowiednie badania alergologiczne, w tym próby prowokacji z użyciem danego alergenu. Niewskazane jest wyłączanie produktów na ślepo, ponieważ może to skutkować niedoborami i rozwojem niedożywienia.
Co po zakończeniu leczenia AZS u dziecka?
W momencie gdy zmiany skórne ustępują po zastosowanym leczeniu, nadal konieczne jest odpowiednie postępowanie dermatologiczne. Wymienione już wyżej emolienty to produkty, które powinny być stosowane nie tylko przy zaostrzeniach, ale przez cały czas, również w fazach wyciszenia objawów chorobowych. Codzienne stosowanie emolientów zmniejsza bowiem częstość zaostrzeń AZS. Warto również unikać czynników, które predysponują do zaostrzeń – m. in. narażenia na dym tytoniowy, detergenty, czy przegrzewania organizmu.
Atopowe zapalenie skóry to przewlekłe, nawrotowe schorzenie o charakterze zapalnym. Nieleczone AZS istotnie obniża jakość życia i codzienne funkcjonowanie pacjenta. Leczeniem AZS zajmuje się lekarz dermatolog. Jeżeli występują u nas objawy, sugerujące atopowe zapalenie skóry, to zdecydowanie warto udać się na konsultację do specjalisty. Warto mieć świadomość, że mamy obecnie do zaoferowania pacjentom znacznie więcej, niż tylko preparaty zewnętrzne.
Bibliografia
- L. Rudnicka i inni, Współczesna Dermatologia, PZWL, Warszawa 2022,
- L. Bolognia i inni, Fourth Edition Dermatologia, Medipage, Warszawa 2022,
- R. Nowicki i inni, Atopowe zapalenie skóry. Interdyscyplinarne rekomendacje diagnostyczno-terapeutyczne Polskiego Towarzystwa Dermatologicznego, Dermatol Rev/Przegl Dermatol 2019, 106, 354–371,
- R. J. Nowicki, ABC atopowego zapalenia skóry, AZS w pytaniach i odpowiedziach, Termedia, Poznań 2022.